プッシャー症候群(プッシャー現象)とは?
プッシャー症候群とは、1985年にDaviesが初めて論じた「体軸のずれ」 を中心とした徴候です。
その後、600名を超える脳卒中患者を対象とした疾病調査において、症候群とする明確な根拠がないことが報告され、日本では“プッシャー現象”等と呼称されるようになりました。
脳卒中患者の5〜10%にみられ、①非麻痺側の手足で積極的に麻痺側へ押し傾いてしまう、②正中軸へ修正する介助への抵抗、が特徴として挙げられます。
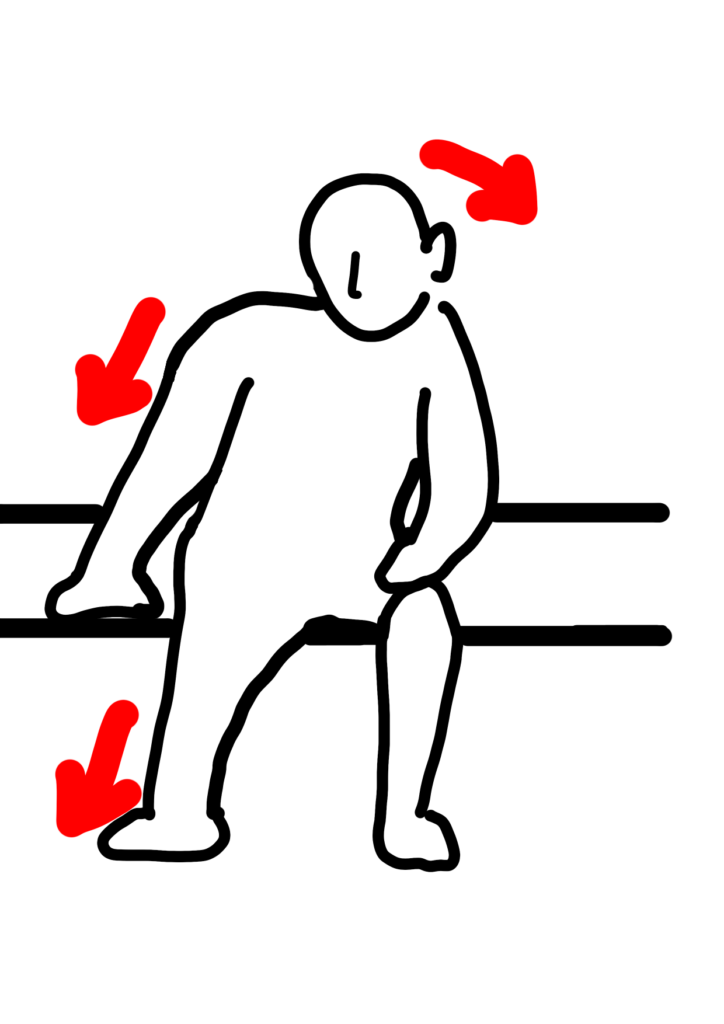
座位・立位両方でみられ、介助なしでは倒れてしまうため、日常生活動作を行う上で大きな阻害因子となろことが多いです。
①運動麻痺・体幹筋緊張の不均等によって起こる場合と、②偏倚した主観的垂直に準拠して体幹を立て直そうとして起こる(視覚や体性感覚情報を処理する過程でのエラー)が原因と考えられていますが、明確な原因は分かっていません。
・【現役作業療法士が教える自助グループ作成】片手でファスナー付きの服を着よう!
・【現役作業療法士が教える自助具作成】片麻痺でも簡単?洗濯物干し
責任病巣
前頭葉広範囲、視床後部、視床から島、中心後回への経路の損傷と様々な報告がされているが、上記の損傷部位とは異なる場合も多々あり、明確にされていないのが現状です。
評価方法
Pusher現象が定義された当初は、「観察」での評価が主でしたが、現在ではいくつかの評価スケールが開発されています。
Pusher現象の評価スケールで一般的に用いられるものとしては、Karnathらが開発し再現性・妥当性が示されているScale for contraversive pushing(SCP)と、
D Aquilaらが開発し、回復の変化を捉えることができるBurke Lateropulsion(BLS)が挙げられます。
Pusher現象の評価に特化したスケールなため、あまり目にする機会が少ないかと思いますが、Pusher現象に関する論文では、大体この評価スケールが使用されていることが多いと思います。
Scale for contraversive pushing(SCP)
各項目、座位・立位にて評価し、合計する(各項目の最大値=2)
①姿勢(麻痺側への傾斜)
傾きがひどく転倒する :1
しないが大きく傾いている:0.75
軽度傾いている :0.25
傾いていない :0
②外転と伸展(押す現象の有無)
安静位で実行 :1
動作時に押してしまう :0.5
伸展しない :0
③抵抗
抵抗あり :1
抵抗なし :0
※①、②、③の各項目各々≧1の時 pushing があると判定する。
Burke Lateropulsion(BLS)
0〜17点の範囲でpusher現象の重症度を評価
①背臥位からの寝返り(両側への寝返りへの抵抗を評価)
抵抗なし :0
わずかな抵抗:1
中等度の抵抗:2
強い抵抗 :3
※麻痺側へも抵抗する場合:+1
②座位姿勢(両下肢を浮かせた状態での座位で、麻痺側へ30°傾け正中に戻す)
正中まで抵抗なし :0
−5°で抵抗あり :1
–10〜5°で抵抗あり:2
–10未満で抵抗あり :3
③立位姿勢 (立位で麻痺側へ20°傾け、正中を超えて10°非麻痺側に傾ける)
抵抗なし :0
非麻痺側へ5〜10°傾いた位置で抵抗あり:1
–5〜0°の位置で抵抗あり :2
–10〜−5°の位置で抵抗あり :3
–10°未満で抵抗あり :4
④移乗 (ベットから非麻痺側に置いた車椅子や椅子へ移乗する)
抵抗なし :0
わずかな抵抗あり :1
中等度の抵抗があるが、1人で介助可能:2
重度の抵抗があり、2人介助が必要 :3
⑤歩行(歩行し、麻痺側に倒れる体幹を正中に戻す)
抵抗なし :0
わずかな抵抗あり :1
中等度の抵抗あり :2
重度の抵抗あり、2人介助が必要。または歩行不可:3
リハビリテーションアプローチ
視覚性フィードバックによる水平性・垂直性の再学習
偏倚した主観的垂直を修正するアプローチとして、視覚的なフィードバックを利用する方法があります。
座位をとった状態で、正面に全身鏡を設置し視覚的フィードバックを元に身体軸の修正を促します。
この際、傾きの有無、どのくらい傾いているかを患者がどのくらい認知できているかを確認しながら行うことが重要です。
鏡によるフィードバックのみで傾きの認知が難しい場合は、鏡にテープを貼り垂直性の基準線を提示したり、垂直構造物(縦手すり等)を利用することで、垂直性の認知をより促しやすくなります。
座位で行う際は、立ち直りが行いやすいよう、座面の柔らかいベットなどは避け、リハビリベッドなどで実施するようにしましょう。
腹臥位による筋緊張迷路反射の誘発
腹臥位をとる事により、筋緊張迷路反射を誘発し、四肢・体幹の過剰な伸展活動を抑制することが出来るという報告もあります。
方法としては、出来るだけ体幹前面の設置面が多くなるよう調整しつつ、腹臥位姿勢を取ります。
この際、安楽姿位になるよう注意し、四肢の関節可動域制限がある際は、クッション等を使用し痛みや筋緊張が誘発されないよう心がけましょう。
リーチ動作などによるアクロバティックな動作練習
Daviesは、pusher現象に対するアプローチとして、全身的な触覚運動感覚入力を与えるために動作の誘導が重要であると指摘しています。
pusher現象を有する患者は、注意障害をはじめとした高次脳機能障害を認めることが多く、模倣動作や物品操作課題の遂行を妨げることが多い。
また、静的座位より動的座位の方が容易な場合があるとの報告もある。
上記の事を踏まえ、セラピストが動作の誘導を促しやすく、且つ全身への感覚入力が行いやすいリーチ動作訓練が推奨される。
まずは非麻痺側へのリーチから行い、姿勢調整が出来る範囲内で徐々に麻痺側へのリーチも行っていくと良いでしょう。
「押させない」介助の指導
リハビリで介入できる時間というのは、一日の中で僅かなものです。
どのようなリハビリを行うかというのは、もちろん重要ですが、それと同じくらいリハビリ以外の時間も大事です。
pusher現象は、「押す」動作を繰り返す事による二次的なpusher現象の強化が生じるとされており、
病棟での起居・移乗介助やトイレ介助の際に、「押させない」ように介助するよう病棟スタッフに指導する必要があるでしょう。
具体的な例を挙げるとすると、
- ベットからの起居・移乗の際はベッド柵を外し掴ませない
- 立位保持する際に、手すりを持つことでpushingが助長される際は手すりを掴ませない
- 傾きに対して、修正するために可能な限り押し返さない
などです。pusher現象は、①足底設置、②把持、③重力、④接触 が誘因となることを注意しましょう。
おわりに
pusher現象の原因や治療方法に関しては、明確にされていないのが現状です。
実際に臨床でpusher現象の患者をみる機会も多くはなく、私自身毎回頭を悩ませています。
本記事が少しでも日々臨床で奮闘しているセラピストのお役に立てれば幸いです。


コメント